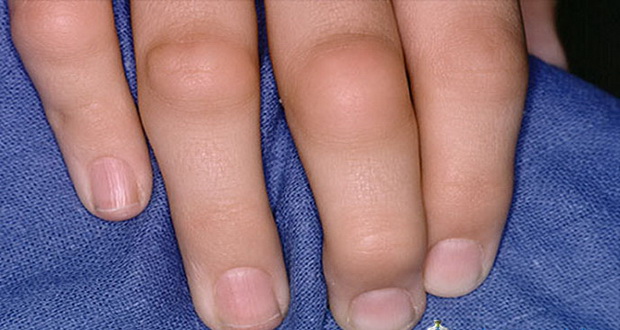
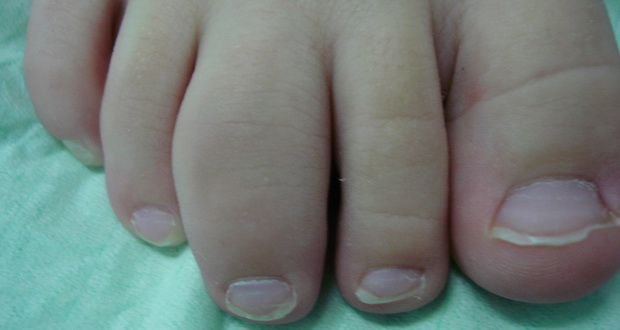
Реактивный артрит у детей чаще всего связан с проникновением в организм патогенной микрофлоры, поражающей слизистые оболочки верхних дыхательных путей и мочеполового тракта. Болезни Рейтера у детей развивается более стремительно, чем у взрослых: уже спустя две недели появляются признаки полиартрита. В этой статье рассмотрены ведущие причины реактивного артрита у детей и симптомы, на которые стоит обратить внимание каждому родителю. Чем ранее будет оказана качественная медицинская помощь, тем выше шансы на успешное выздоровление у малыша. Изучая причины реактивного артрита у детей и вероятные последствия этого заболевания не забывайте про меры активной и пассивной профилактики подобных аутоиммунных процессов. Стоит уделять внимание укреплению иммунитета, закаливанию, организации полноценного рациона питания и правильно составленного распорядка дня.
Причины реактивного артрита у детей
Реактивный артрит у детей обычно начинается в возрасте 8—10 лет, и большинство больных (60—65%) наблюдается с момента первой атаки. Характерная для заболевания триада или тетрада симптомов может отмечаться не у всех заболевших, что, вероятно, связано с появлением отдельных признаков через продолжительные промежутки времени, причем начало процесса не всегда проявляется поражением суставов. Проявление патологического процесса во многом зависит от причины реактивного артрита у детей, среди которых чаще всего фигурируют острые воспалительные процессы в полости малого таза, в области верхних дыхательных путей и конъюнктивы глаза.
Проведенные анализы начала развития заболевания показал, что у 42% детей в дебюте синдрома Рейтера отмечалась патология глаз, а у 30% больных — мочеполовых органов. Диарея была выявлена только у 6% обследованных детей, причем ни в одном случае не был обнаружен возбудитель, и симптомы кишечной инфекции быстро купировались без специального лечения. Интересно, что до госпитализации в клинику и обследования на кафедре перечисленные внесуставные симптомы синдрома Рейтера замечались больными или обнаруживались врачами значительно реже, чем имелись в действительности.
Так, заболевания глаз были замечены в 2 раза, патология мочеполовых органов почти в 3 раза, мышечные атрофии в 5,5 раза, а поражения кожи и слизистых оболочек в 7 раз реже, чем имелись в действительности. Это могло происходить в связи с тем, что артрит из-за выраженной болезненности в суставах обнаруживался у всех больных сразу, заболевания глаз и мочеполовых органов оставались незамеченными в связи со стертой клинической картиной, а изменения кожи и слизистых оболочек чаще всего не считали связанными с существующим процессом.
Симптомы реактивного артрита (синдрома Рейтера) у детей
Суставной синдром при синдроме Рейтера у детей начинается остро, сопровождается лихорадкой от 37 до 39 °С и выраженной или умеренной интоксикацией. В дебюте заболевания процесс чаще выражается проявлениями моноартрита — обычно воспалением коленного (67% больных), реже голеностопного (20% больных), тазобедренного (11% больных) суставов или мелких суставов стоп. Только у детей встречаются явления сакроилеита. Количество пораженных суставов в дебюте заболевания невелико.
Подобное сочетание симптомов реактивного артрита у детей позволяет предположить наличие синдрома Рейтера у большинства заболевших детей уже при первом их обращении, однако не всегда своевременно учитывается врачами и может приводить к серьезным диагностическим ошибкам, в том числе к необоснованным хирургическим вмешательствам.
При развернутой клинической картине синдрома Рейтера количество пораженных суставов у детей увеличивается. Моноартрит отмечается обычно у 30—40% детей, олигоартрит у 40—50%, полиартрит, несмотря на развернутую клинику, — только у 17—20% больных, что существенно отличает синдром Рейтера от ювенильного ревматоидного артрита, маскирующего, как правило, синдром Рейтера у детей. Чаще других, как и в дебюте, воспаляются коленные, голеностопные и тазобедренные суставы, мелкие суставы стоп и крестцово-подвздошное сочленение, реже других страдают плечевые суставы.
Течение суставного синдрома при болезни Рейтера у детей практически не отличается от такового у взрослых и характеризует своеобразный тип суставного процесса при этом заболевании. Так, симметричное поражение суставов не свойственно, примерно у 20% больных имеет место симптом «спирали». В области поражения превалирует гипертермия кожи, а гиперемия встречается редко. Синовит носит умеренный или выраженный характер и в 7-8% случаев сопровождается осложнениями. Отмечается поражение околосуставных образований в форме бурсита и ахиллодинии.
Мышечные атрофии отмечаются у 40—50% больных и, как правило, носят ранний характер (срок развития до 3 мес.). Наличие утренней скованности не свойственно синдрому Рейтера у детей и отмечается только у 5—10% больных. Отсутствие ступенчатости, обычно характерной для взрослых с синдромом Рейтера и не замеченной у детей, может быть связано с тем, что большинство больных выявляется во время первой атаки заболевания и наиболее часто поражается один сустав. У тех же пациентов, у которых ступенчатость выявляется, преобладает обычно нисходящий тип процесса, что можно считать единственным и небольшим отличием от артрита у взрослых.
Рентгенологически выявляемые изменения в суставах при первой атаке заболевания отмечаются у детей, однако они свидетельствуют об остром характере воспаления и представлены отеком мягких тканей, сужением суставной щели и остеопорозом. С развитием заболевания, во время рецидивов количество тяжелых изменений нарастает, тем не менее, не является частым, эрозии суставных поверхностей и анкилозы отмечаются у 1—2% больных.
Заболевание мочеполовых органов у детей распознается значительно реже, чем присутствует. Этому способствует частое отсутствие жалоб и клиническая малосимптомность урогенитального очага. Воспаление мочеполовых органов выявляется лишь при активном урогинекологическом обследовании.
Различные формы уретрита были обнаружены у 97% больных, однако острое течение заболевания отмечалось лишь в 13% случаев, подострый уретрит составил 40% наблюдений, а асимптомные и скрытые формы воспаления уретры обнаруживались у большинства детей. Клиническими проявлениями острого уретрита являлись покраснение и отечность губок уретры, слизистые или слизисто-гнойные выделения из мочеиспускательного канала, у детей младшего возраста отмечались явления баланита и баланопостита, иногда сопровождавшиеся фимозом. При подостром и торпидном процессе заметных изменений обычно обнаружить не удавалось, но в соскобе со слизистой оболочки мочеиспускательного канала отмечалось повышенное содержание лейкоцитов.
Субъективные расстройства у детей с простатитом отсутствовали. При пальцевом исследовании через прямую кишку железа пальпировалась у детей начиная с 7— 8 лет, причем в переходном возрасте (7-10 лет) прямой зависимости между размером простаты и возрастом ребенка не установлено. Болезненность при пальпации простаты определялась у 17 детей, изменения консистенции — у 19. У большинства детей железа была пальпаторно не изменена, что полностью совпадает с данными литературы о латентном клиническом течении простатита у взрослых. В секрете предстательной железы или в центрифугате мочи после массажа простаты обнаружено повышенное содержание лейкоцитов.
Для уточнения характера и локализации воспалительного процесса в ткани предстательной железы всем мальчикам было произведено трансректальное ультразвуковое исследование (УЗИ), результаты представлены в таблице.
Результаты УЗИ предстательной железы у детей:
| Ультразвуковые изменения | Количество больных, абс. (n= 108) | % |
| Нет | 33 | 30,5 |
| Диффузные | 31 | 28,7 |
| Очаговые | 31 | 28,7 |
| Кальцинаты | 2 | 1,9 |
| Диффузные + кальцинаты | 8 | 7,4 |
| Очаговые + кальцинаты | 3 | 2,8 |
Очаговые и диффузные процессы в органе при УРеА встречались одинаково часто, кроме того, в 13% случаев они сочетались с кальцинатами, у 2 детей были обнаружены только кальцинаты.
Патологические изменения при УЗИ выявлялись либо в виде диффузного повышения эхогенности в одной или обеих долях либо в виде чередования участков обычной эхогенности и локальных гиперэхогенных сигналов. Участки уплотнения, располагающиеся в периферических зонах, определялись в виде неравномерности контура и гиперэхогенного «ободка», в центральной зоне — в виде кольца вокруг уретры при сканировании в горизонтальной плоскости, а также в виде усиления дифференцировки анатомофизиологических зон. У 13 мальчиков обнаружены кальцинаты небольших размеров (до 3—4 мм в диаметре) обычно в периферических зонах долей.
Поражение глаз — не постоянный, но весьма характерный для синдрома Рейтера симптом, вошедший в типичный симптомокомплекс болезни. Среди детей самым частым симптомом обычно бывает конъюнктивит, который обнаруживают более чем у половины больных, кератоконъюнктивит отмечают значительно реже. Конъюнктивит чаще протекает торпидно (около 40% больных), реже — подостро, еще реже — остро. Поражение в большинстве случаев имеет симметричный характер, проявляется гиперемией и отеком конъюнктивы, у Большинства больных носит скоротечный характер и исчезает нередко без специального лечения. Однако у некоторых детей констатируют тяжелые формы воспаления с выраженным отеком, поражением склеры и роговицы, светобоязнью, блефароспазмом и слезотечением. В таких случаях отмечают складчатость, бугристость переходных складок, резко выраженную гипертрофию сосочков, немногочисленные фолликулы, а также болезненное увеличение околоушных лимфатических узлов.
Увеит чаще протекает остро и захватывает переднюю часть увеального тракта. Характерны боль и покраснение глаз, затуманенное зрение, инъекция склер и помутнение радужной оболочки. На задней части роговицы может выявляться мелкий преципитат. В углу передней камеры иногда формируются периферические синехии, следствием которых может быть глаукома.
Поражения кожи и слизистых оболочек зафиксированы у 20% детей с УРеА, и хотя частота этой патологии была несколько меньше, чем у взрослых больных, но клинические проявления полностью соответствовали таковым у взрослых. Морфологически они очень разнообразны: от эритем и поверхностных эрозий до кератодермий, наиболее часто у детей поражаются слизистые оболочки рта. Одинаково часто у детей с УРеА отмечают цирцинарный баланит и баланопостит. Ярко-красные эрозии на головке полового члена, а иногда и на внутреннем листке крайней плоти являются поверхностными, имеют склонность к слиянию в очаги с фестончатыми краями, резко отграничиваются от окружающей кожи и хорошо поддаются неспецифической дезинфицирующей терапии. Баланопостит проявляется умеренным отеком, гиперемией и инфильтрацией кожи препуциального мешка, сопровождается скудным слизисто-гнойным отделяемым.
Псориазиформные высыпания и кератодермию ладоней и подошв отмечают у детей значительно реже, чем у взрослых. Классических проявлений бленнорейной кератодермии обычно также не наблюдают, но аналогом можно считать отдельные случаи гиперкератоза и шелушения кожи ладоней и подошв. Все поражения кожи полностью исчезают на фоне лечения.
Последствия реактивного артрита у ребенка
Последствия реактивного артрита у ребенка вызваны в основном агрессивным разрушением суставов и более вероятны у носителей антигена HLA-B27, а также при хроническом течении заболевания с симптомами, продолжающимися более года. При этом эрозивное поражение суставов может приводить к деформациям метатарзофаланговых, голеностопных, коленных суставов, сакроилеиту и анкилозирующему спондилиту. Недостаточно и неадекватно леченный или рецидивирующий острый передний увеит может быстро привести к формированию катаракты и слепоты.

 Болезни
Болезни  Педиатрия
Педиатрия Первая помощь
Первая помощь Анатомия
Анатомия Питание
Питание Препараты
Препараты